Riskigrupid:
Kirjeldus
– Kui täiskasvanul leitakse suurenenud lümfisõlm (> 2 cm), mille mõõtmed kuu aja jooksul ei vähene, siis tuleb patsient suunata biopsia võtmiseks haiglasse, kus on võimalik preparaadi patohistoloogiline uuring.– Kui patsiendil on pärast lümfoomi ravi kauakestvad vaevused, siis tuleb teda lümfoomi retsidiveerumise
välistamiseks põhjalikult uurida.
– Perearsti juures teostataval pikaajalisel jälgimisel tuleb arvestada ravijärgsete kõrvalnähtude võimalust (tavalisest varasem menopaus, hüpotüreoos, südamehaigused, teatud nakkused ja sekundaarsed vähid).
Mõiste
– Hodgkini tõbi ja non-Hodgkini lümfoomid on kliiniliselt pildilt ja prognoosilt heterogeenne rühm lümforetikulaarse süsteemi haigusi.
Pildid
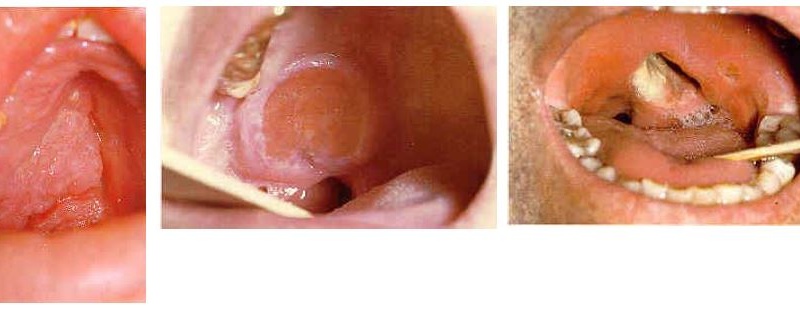
Lümfoomid
Etioloogia
– Hodgkini tõppe haigestub igal aastal enam kui 100 soomlast.– Hodgkini tõve vanuselises jaotuses on kaks tõusu: esimene tipp on 30. eluaastatel ja teine pärast 50. Non-Hodgkini lümfoomidesse haigestub
– Non-Hodgkini lümfoomide esinemissagedus suureneb kõikides läänemaades. Hodgkini tõve esinemissagedus on seevastu püsinud viimased aastakümned ühtlasena.
Diagnoos, sümptomid
Haigusnähud ja leiudHodgkini tõbi
– Enamikul patsientidest vaevused puuduvad või on tingitud kasvaja poolt põhjustatud mahulistest muutustest, nagu kopsuvärati (-hiiluse) kasvajate puhul köha ja keskseinandi kasvajate korral rinnakutagune survetunne või ülemise õõnesveeni sündroom.
– Väiksel osal haigetest on üldsümptomid: palavik, öine higistamine, kaalulangus (= B-sümptomid), tugev nahasügelus või alkoholitarvitamisega kaasnev valu kasvaja piirkonnas. Viimati mainitud haigusnäht on omane vaid Hodgkini tõvele.
– Haigus algab tavaliselt supraklavikulaarsetest lümfisõlmedest ning levib lümfiteid pidi kaenlaalusesse või mediastiinumisse või mõlemasse kohta ning edasi retroperitoneaalsetesse lümfisõlmedesse.
– Haigus võib infiltreeruda per continuitatem lümfisõlmede naaberkudedesse, näiteks keskseinandi lümfisõlmedest südamepauna, kopsuväratist lehvikukujuliselt kopsu või para-aortaalsetest lümfisõlmedest seljaajukanalisse.
– Noore täiskasvanu keskseinandi kasvaja on kõige sagedamini Hodgkini tõbi.
– Tüüpiliselt on Hodgkini tõve lümfisõlm palpatsioonil nagu kõva kumm ning näib mitmekambriline.
– Hematogeenne levik luuüdisse või maksa toimub alles haiguse hilisstaadiumis pärast levikut keskseinandi
alaossa või para-aortaalsetest lümfisõlmedest põrna.
Non-Hodgkini lümfoomid
– Neljandikul non-Hodgkini lümfoomi põdevatest patsientidest on mõni eespool loetletud B-sümptomitest.
Haigusnähte on seda enam, mida ulatuslikumalt on haigus levinud. Haigusnähtude esinemist mõjutab ka lümfoomi histoloogia. Kõige rohkem B-sümptomeid on kiiresti jaguneva non-Hodgkini lümfoomi rakustikuga patsientidel.
– Umbes pooltel patsientidel on non-Hodgkini lümfoome haiguse diagnoosimise hetkel ainult lümfisõlmede piirkonnas, kuid teisest küljest avastatakse ligi 20% patsientidel lümfoom ainult ekstranodaalsetes elundites. Sageduse järjekorras on need elundid magu, nahk, luu, aju, kilpnääre ja soolestik.
– Ehkki haiguspildi põhjal on lümfoomi raske diagnoosida, tuleks järgmistel juhtudel kahtlustada non-Hodgkini lümfoomi:
• Eaka inimese kaebusteta esinev mitme lümfisõlmebasseini adenopaatia on tihti aeglaselt kasvav non-Hodgkini lümfoom.
• Kauakestev ning antibiootikumravile mittealluv tonsilliit võib olla Waldeyeri neeluringi lümfoom.
• Paikne agressiivselt kasvav lümfadenopaatia on sageli kiiresti jagunev non-Hodgkini lümfoomi rakustik.
Diagnoos ja leviku väljaselgitamine
– Hodgkini tõve ja non-Hodgkini lümfoomi diagnoos põhineb alati kõrgetasemelisel histopatoloogilisel uuringul. Selleks on tavaliselt vajalik kirurgiline biopsia. Kui patsiendil on palpeeritav üle 2cm läbimõõduga lümfisõlm, mille mõõtmed kuu aja pikkuse jälgimise jooksul ei vähene, või vastav lümfadenopaatia leitakse rindkere röntgeniülesvõttel, siis on põhjust kirjutada saatekiri haiglasse, kus on võimalik lümfoomiproovide võtmine, käsitlemine ja uurimine.
– Laboratoorsetest uuringutest olulist abi ei ole, välja arvatud mõned aeglaselt poolduvad lümfoomid, millega kaasneb vereanalüüsil märgatav lümfotsütoos.
– Pärast diagnoosi tehtavad leviku-uuringud aitavad haiguse kulgu prognoosida ning valida ravi.
• Hodgkini tõve leviku-ulatuse määramiseks kasutatakse lisaks kliinilisele uuringule kompuutertomograafiat või lümfograafiat, mis näitavad keha lümfisõlmede haaratust. Kui Hodgkini tõve ainsaks raviks on kiiritus, siis
tehakse haiguse levik endiselt kindlaks diagnostilise laparotoomia abil.
• Non-Hodgkini lümfoomi leviku-uuringud on samad, kuid lümfograafiat ja diagnostilist laparotoomiat enam ei kasutata.
• Mõlema lümfoomitüübi puhul hinnatakse levikut vastavalt Ann Arbori kriteeriumidele (IIVA-B).
• Prognoos on seda parem, mida väiksem on Ann Arbori klass.
• Prognoosi halvendab B-sümptomite esinemine.
• Non-Hodgkini lümfoomide prognoosi mõjutavad ka patsiendi toimetulekuvõime ravi alguses (WHO toimetulekuvõime klassifikatsioon) ja vere LDH-väärtus.
Ravi
ÜldRaviHodgkini tõbi
– Paikse ja kaebusteta (Ann Arbor PS I-IIAvahelihasest ülalpool või IA vahelihasest allpool)Hodgkini tõve raviks on ainult kiiritus (PS= kinnitatud diagnostilise laparotoomiaga).
– Generaliseerunud ja laialt levinud haiguse puhulkasutatakse kombineeritud tsütostaatikumravi(ABVD või MOPP/ABVD-hübriidravi), millele järgneb mittetaandunud kasvajakoe kiiritusravi.
– Alates haiguse diagnoosimisest sureb Hodgkini tõppe kümne aasta jooksul ainult 20% alla 60- aastastest patsientidest, samas kui sellest vanematel patsientidel on vastav arv 50–60%.
Non-Hodgkini lümfoomid
– Aeglaselt kasvav lümfoom on 10–20%-l patsientidest lokaalne (Ann Arbori I või II klass). Osa
nendest patsientidest on võimalik kiiritusraviga terveks ravida. Laiaulatuslikult levinud haigusega vaevusteta patsiente võib alguses ilma ravita jälgida, kuid kaebuste ilmnedes või haiguse
levikuulatuse suurenedes antakse patsiendilesuukaudset tsütostaatikumravi, näiteks kloorambutsiili.
Elulemus on keskmiselt 6–9 aastat, kuid ükski patsient ei tervene. Selle rühma patsientidega (< 65-aastased) alustati Soomes 1997. aastal multitsentrilist uuringuprogrammi, milles kasutatakse kombineeritud tsütostaatikumravi (nö. ATT-protokoll).
– Kiiresti kasvavate lümfoomide prognoos on seda parem, mida väiksemale alale on haigus levinud (kõige rohkem II Ann Arbori klass) ja mida parem on haiguse diagnoosimise hetkel patsiendi toimetulekuvõime (WHO klass < 2). Normi piires olev LDH-väärtus viitab heale prognoosile. Raviks kasutatakse kombineeritud tsütostaatikumravi
(näit. CHOP, M-BACOD), mille järel tehakse vastavalt vajadusele kasvaja piirkonda kiiritusravi. Kui ühtegi eespool mainitud halva prognoosi kriteeriumi ei esine, siis paraneb 80% alla 60-aastastest patsientidest, kuid
kõikide halva prognoosi kriteeriumide olemasolul paraneb ainult 25–30%.
Viited
http://www.e-ope.ee/_download/euni_repository/file/2518/hambaarstilt_perearstile_materjalid.pdfÜldarsti käsiraamat
Autor(id): Heidi Alenius, Markku Ellonen, Jukkapekka Jousimaa, Sirkka Keinänen-Kiukaanniemi, Ilkka Kunnamo, Marjukka Mäkela, Peter Nyberg, Pirkko Paakkari, Tom Petterson, Kaisu Pitkälä, Markku Saarelma, Matti Seppänene, Anu Toivanen ja Helena Varonen
Kirjastus: Medicina, 1999